Nutzen für Zahnarzt und Patient:
Die intraligamentäre Anästhesie – primäre Methode der Lokalanästhesie
Lothar Taubenheim
Die gelehrten und täglich angewandten Lokalanästhesie-Methoden Infiltrations- und Leitungsanästhesie sind häufig die Ursache von Komplikationen bei der Umsetzung des Therapiekonzeptes: Gefäß- und/oder Nervkontakt, verzögerter Anästhesieeintritt mit unvollständiger Analgesie, stundenlange artikulatorische und mastikatorische Einschränkungen des Patienten nach Abschluss der Behandlung, postoperative Bissverletzungen, Verbrennungen.
Das Patientenrechtegesetz (§ 630 BGB) – seit 25. Februar 2013 in Kraft und allgemein verbindlich – erfordert eine Besprechung der Risiken und der Alternativen des geplanten Therapiekonzeptes mit dem Patienten – auch vor Lokalanästhesien. Bei Applikation der intraligamentären Anästhesie (IL-A) kann dies weitgehend minimiert werden.
Die Frage, dies sich konkret stellt, aber heißt: Wer praktiziert die IL-A als primäre Methode, also wenn immer es geht zuerst eine „intraligamentäre Anästhesie“? Nur wenn selbst
eine ILA-Komplettierung nicht zum Anästhesieerfolg geführt hat, dann könnte noch eine
Infiltrationsanästhesie oder eine Leitung versucht werden – die dann allerdings meistens auch keinen Anästhesieerfolg bringen.
Durch evidenzbasierte klinische Studien – Freie Universität Berlin, Ludwig-Maximilians-Universität München, Friedrich-Schiller-Universität Jena, RWTH Aachen, LZÄK Tirol, wurde in den letzten 20 Jahren der Beweis erbracht, dass die „ungelehrte“ Lokalanästhesie-Methode „intraligamentäre Anästhesie“ sowohl der Infiltrations- als auch der Leitungsanästhesie bei fast allen Indikationen signifikant überlegen ist – mit einem messbaren Nutzen sowohl für den Behandler als auch für den Patienten. Die IL-A kann die konventionellen Lokalanästhesie-Methoden sehr weitgehend substituieren.
Diese Möglichkeit der Einzelzahnanästhesie bietet den Vorteil, ohne ein Risiko von Nerv- und Gefäßläsionen, mit kleinen Mengen an Anästhetikum, praktisch ohne Latenz eine tiefe, aber eng begrenzte Analgesie zu erreichen und sofort nach Ende der Injektion mit der Behandlung beginnen zu können (Dirnbacher et al. 2003).
Bei sicherer Beherrschung durch den Behandler, der Verwendung eines gut geeigneten Instrumentariums und der Applikation bewährter Anästhetika mit Adrenalin (Gray et al. 1987) stellt die intraligamentäre Anästhesie (IL-A) eine nebenwirkungsarme und minimalinvasive Methode zur selektiven Schmerzausschaltung dar. Die Grundlagen der Einzelzahnanästhesie sind seit Anfang des 20. Jahrhunderts bekannt. Dass diese Methode der Einzelzahnanästhesie jetzt anfängt, sich als primäre Methode der Lokalanästhesie auch für zahnerhaltende und endodontische Maßnahmen zu positionieren, ist von großem Nutzen für den behandelnden Zahnarzt und auch für den Patienten.
Grenzen und unerwünschte Effekte von Infiltrations- und Leitungsanästhesie
Generell ist die Dauer der Anästhesie oft unverhältnismäßig länger als die eigentliche zahnärztliche Behandlung. Bis zu Stunden können mastikatorische und artikulatorische Einschränkungen die Dispositionsfähigkeit des Patienten beeinträchtigen (Dirnbacher und Weber 2006). Postoperative Bissverletzungen und Verbrennungen stehen ursächlich mit dem Anästhesieeffekt im Zusammenhang mit der Weichgewebsanästhesie bei der Infiltrationsanästhesie und der Taubheit von Zunge, Lippe und Kinn der entsprechenden Kieferseite bei der Leitungsanästhesie.
Die Fehlerquote wird bei der Infiltrationsanästhesie mit circa 12 % angegeben. Bei der Leitungsanästhesie des N. alveolaris inferior wird von Versagerraten zwischen 15 und 30 % berichtet (Kämmerer et al. 2010). Vor indizierten endodontischen Behandlungen liegt die Häufigkeit der Anästhesie-Versager deutlich über diesen Werten (Weber et al. 2006). Die Latenz- und damit Wartezeit zwischen Injektion und Anästhesieeintritt liegt bei 2 bis 5 Minuten – bis zur vollständigen Anästhesie. Sowohl bei der Infiltrations- als auch bei der Leitungsanästhesie werden, verglichen mit der IL-A, deutlich größere Mengen an Lokalanästhetikum verwendet. Methodenimmanente Komplikationen bei Leitungsanästhesien sind versehentliche intravaskuläre Injektionen, die trotz Aspiration in zwei Ebenen mit einer Häufigkeit von bis zu 20 % beschrieben werden, und der darauf folgenden Gefahr lokaler Komplikationen, wie der Hämatombildung und möglicherweise dadurch verursachter reaktiver Kieferklemme. Schwenzer und Ehrenfeld (2000) weisen darauf hin, dass bei Patienten mit hämorrhagischer Diathese Leitungsanästhesien auf keinen Fall vorgenommen werden dürfen, da diese infolge massiver Hämatombildung lebensbedrohliche Folgen haben können.
Für den Zahnarzt nur schwer zu beherrschen sind die auf intravasale Injektionen folgenden akuten systemischen Komplikationen, besonders bei kardial eingeschränkten Risikopatienten (Kämmerer et al. 2010, Smith et al. 1983).
Forensische Relevanz der mangelnden Aufklärung bei Leitungsanästhesie
Der Patient muss – nach dem Stand der aktuellen Rechtsprechung und kodifiziert im Patientenrechtegesetz (PRG) – über methodenimmanente Komplikationen und Risiken, sowie über in Betracht kommende Alternativen aufgeklärt werden (Bluttner und Taubenheim 2009, Kaltenbach et al. 2006, Stöhr 2004, Taubenheim 2006). Zwar braucht ein Arzt nicht ungefragt zu erläutern, welche verschiedenen Behandlungsmethoden in Betracht kommen, solange er eine Therapie anwendet, die dem Standard genügt. Stehen aber mehrere Wege zur Verfügung, die sich in ihren Belastungen, Risiken und Erfolgschancen wesentlich unterscheiden, muss er dem Patienten davon Mitteilung machen. Er darf seine Therapie nicht alternativlos im Raum stehen lassen. Vielmehr muss er dem Patienten eine reelle Wahlmöglichkeit eröffnen, damit dieser selbst prüfen kann, was in seiner persönlichen Situation sinnvoll ist und worauf er sich einlassen will (OLG Koblenz 2004). Die Schmerzausschaltung vor einer zahnmedizinischen Behandlung ist als Teil der Behandlung anzusehen und entsprechend zu betrachten (Kaltenbach et al. 2006).
Aufgrund des mit der Leitungsanästhesie verbundenen Risikos einer transienten oder auch persistierenden Schädigung des N. alveolaris inferior und/oder des N. lingualis ist, bei vorhandener Alternative IL-A, eine Alternativaufklärung zu empfehlen. Schmerzensgeldansprüche aufgrund mangelnder Aufklärung über Risiken und Alternativen werden immer häufiger geltend gemacht, wobei die Rechtssprechung aktuell zugunsten des Patienten ist (Bluttner und Taubenheim 2009, LG Berlin 2007, LG Tübingen 2010, OLG Koblenz 2004, OLG Frankfurt 2006, Stöhr 1983). Das verdeutlicht die Notwendigkeit der Abwägung von Vor- und Nachteilen der möglichen Anästhesiemethoden und Einbeziehung des Patienten in die Entscheidung (Kämmerer et al. 2010).
Die intraligamentäre Anästhesie (IL-A)
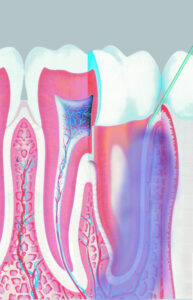
Zur intraligamentären Anästhesie wird das Anästhetikum in den Desmodontalspalt injiziert – pro Wurzel eine Injektion (Abbildung 1). Das Anästhetikum breitet sich dann entlang der Zahnwurzel und intraossär aus und erreicht in etwa 30 Sekunden die Wurzelspitze. In dieser Zeit werden sowohl das den Zahn umgebende Weichgewebe und auch der Pulpanerv anästhesiert. Das sich intraossär ausbreitende Anästhetikum desensibilisiert i. d. R. auch die approximale Wurzel des Nachbarzahns (Edwards und Head 1989, Glockmann und Taubenheim 2002 und 2010, Prothmann et al. 2009).
Abb. 1: Intraligamentale Injektion und intraossäre Ausbreitung des applizierten Anästhetikums.
Das Lokalanästhetikum wird sehr langsam – den individuellen anatomischen Gegebenheiten gut angepasst – in mindestens 20 Sekunden unter Druck an jeder Zahnwurzel des zu behandelnden Zahnes appliziert.
Die anästhetische Wirkung beginnt – praktisch ohne Latenz – schon wenige Sekunden post injectionem. Bei entzündetem Gewebe kann sich der Eintritt der intraligamentären Anästhesie aufgrund der langsameren Anflutung des Anästhetikums – wegen des veränderten pH-Werts des Gewebes – durchaus auf 60 bis 90 Sekunden erhöhen (Weber et al. 2006).
Die Anästhesiedauer beträgt durchschnittlich etwa 30 Minuten und kann, mit einer großen interindividuellen Varianz, bis über 60 Minuten anhalten (Kaufmann et al. 1984). Sie ist somit für weitgehend alle zahnerhaltenden (konservierende, restaurative und auch endodontische) Maßnahmen ausreichend. Erforderlichenfalls kann die Anästhesiedauer durch Nachinjektionen verlängert werden. Die kurze Anästhesiedauer stellt einen
nachhaltigen Vorteil für den Patienten dar, der nach sehr kurzer Zeit wieder über ein voll ausgeprägtes Empfindungsvermögen und eine uneingeschränkte Dispositionsfähigkeit verfügt (Dirnbacher und Weber 2006, Endo et al. 2008, Zugal 2001).
Die intraligamentäre Anästhesie ist hinsichtlich der Ausbreitung des injizierten Anästhetikums der Terminalanästhesie vergleichbar. Der Anästhesieeffekt bei der IL-A beruht hauptsächlich auf der intraossären Ausbreitung der Anästhetika. Dass das intraligamental injizierte, sich intraossär ausbreitende Anästhetikum auch die approximale Wurzel des Nachbarzahns desensibilisiert, kann für die systematische Behandlung von Parodontopathien (geschlossenes Vorgehen) genutzt werden. Mit 9 approximalen Injektionen von je 0,1 ml Anästhetikum mit Adrenalin war es möglich, einen ganzen Quadranten mit weniger als 1,0 ml 4%iger Articainhydrochloridlösung mit Adrenalin 1:100000 (Ultracain DS forte) zu anästhesieren – ausreichend für das anschließende Scaling und Root planing (Prothmann et al. 2009).
Für die Anwendung der IL-A besteht eine berechtigte Einschränkung bei Patienten mit Endokarditisrisiko, da auch die Durchführung der IL-A zu vermehrtem Auftreten einer Bakteriämie führt, ähnlich Manipulationen am Zahnfleischsulkus wie Zahnextraktionen, Zahnsteinentfernungen, Parodontalkürettagen. Für Glockmann und Taubenheim stellt das Endokarditisrisiko eine absolute Kontraindikation für die IL-A dar (Glockmann und Taubenheim 2002 und 2010).
Nicht erfüllen kann die IL-A die Anforderungen bei ausgedehnten dentoalveolären chirurgischen Eingriffen, sowie anderen Behandlungen, die von größerem räumlichem und zeitlichem Umfang sind (Csides et al. 2011, Glockmann et al. 2005, Glockmann und Taubenheim 2010).
Unerwünschte Effekte der intraligamentären Anästhesie
Zu schnelle intraligamentale Injektionen können zu Druckschmerz oder Elongationsgefühl nach Abklingen der Anästhesie führen. Die Ursache liegt oft darin, dass die Injektion der Anästhesie-Lösung nicht unter ausreichender Berücksichtigung der individuellen anatomischen Verhältnisse des Patienten erfolgte. Huber und Wilhelm-Höft (1988) haben in einer Studie gezeigt, dass Zähne in ihrer Alveole bewegt werden können. Während der intraligamentalen Injektion wird ein Flüssigkeitsvolumen in einen Raum gepumpt, der bereits vollständig ausgefüllt ist. Da Flüssigkeiten inkompressibel sind, folgt entweder eine Dehnung des Alveolarfaches oder eine Verlagerung des parodontalen Flüssigkeitspolsters nach Art eines hydraulischen Druckausgleiches (was von den zahnumgebenden Nervenendigungen registriert wird).
Instrumentarien für die IL-A
Die meisten unerwünschten Effekte der intraligamentären Anästhesie, z. B. Drucknekrosen und nach Abklingen der Anästhesie Vorkontakt, Druckschmerz oder ein Elongationsgefühl, werden auf die angewandten Instrumentarien zurückgeführt, speziell auf die Injektionssysteme, die die Injektionskraft des Behandlers über integrierte, mehrstufige Hebelsysteme verstärken.
Prinzipiell können intraligamentale Injektionen mit allen Spritzensystemen für dentale Lokalanästhesien durchgeführt werden (Walton und Abbott 1981). Ende der 1970er Jahre wurden Spritzensysteme in Verkehr gebracht, bei denen die vom Behandler für die intraligamentale Injektion aufzubauende Kraft durch integrierte mehrstufige Hebelsysteme verstärkt wurde. Verbreitung fanden die Pistolenspritzen, z. B. vom Typ Peripress oder Ligmaject (Abbildung 2). Allerdings bewertete bereits 1983 die ADA (American Dental Association) diese Spritzen als nur bedingt geeignet für die intraligamentäre Anästhesie, da der Behandler dabei nur sehr begrenzt die Möglichkeit hat, die individuellen anatomischen Gegebenheiten des Patienten zu spüren und seinen Injektionsdruck entsprechend anzupassen.
Abb. 2: Pistolenspritzen, die für zahnerhaltende Maßnahmen heute nicht mehr angezeigt sind.
Ähnliches gilt auch für die Dosierhebel-Spritzen, z. B. vom Typ Citoject oder Paroject, bei denen ein seitlich am Griff angebrachter Dosierflügel die Funktion des Auslösehebels übernimmt. Der natürliche Gewebswiderstand (Gegendruck) kann damit leicht überwunden werden. Der Behandler hat praktisch keine Möglichkeit, die individuellen anatomischen Gegebenheiten des Patienten zu spüren und seinen Injektionsdruck entsprechend anzupassen oder ihn erforderlichenfalls gezielt wieder abzubauen.
In einige Spritzensysteme sind auch Druck-Begrenzungsmechanismen eingebaut.
Die Druckbegrenzung der aktuell angebotenen Systeme wird mit 60, 90 bzw. 120 N angegeben; bei geplanten zahnerhaltenden Maßnahmen sollte dieser Bereich keinesfalls ausgeschöpft werden, da durch den maximal möglichen Injektionsdruck verursachte unerwünschte Effekte dann iatrogen bedingt sind. Der vom Gewebe maximal tolerierte Injektionsdruck wird mit etwa 20 bis 30 N(ewton) angegeben (Hüttemann und De Felice 1985, Plagmann und Jagenow 1984, Rahn et al. 1987).
Ohne ein mehrstufiges Hebelsystem wird der Injektionsdruck bei den Dosierrad-Spritzen aufgebaut beziehungsweise verstärkt. Druckaufbau und -übertragung erfolgen über ein Dosierrad. Der Behandler hat bei der Injektion die Möglichkeit, den Gegendruck des Gewebes direkt in seinem Daumen (oder Zeigefinger) zu spüren. Durch Drehen des Dosierrades wird die vom Behandler aufgebaute Kraft direkt auf die Zahn-Kolbenstange übertragen (Abbildung 3). Die Dosierradspritze SoftJect (Henke-Sass, Wolf GmbH, Tuttlingen) wurde vor etwa 15 Jahren eingeführt und gilt als das sensibelste mechanische Injektionssystem für intraligamentale Injektionen (Dirnbacher und Weber 2006, Zugal 2001).
Abb. 3: Dosierrad-Spritze ohne integriertes mehrstufiges Hebelsystem.
Die klinische Eignung dieses Injektionssystems – im direkten Vergleich mit der Infiltrations- und der Leitungsanästhesie – wurde im Auftrag des Sanitätsamtes der Bundeswehr ab dem Jahre 2000 von Dirnbacher und von Weber geprüft und die Ergebnisse und Schlussfolgerungen publiziert (Dirnbacher und Weber 2006). Die intraligamentäre Anästhesie mit dem SoftJect-Injektionssystem ist für die zahnmedizinische Lokalanästhesie uneingeschränkt geeignet. Sie ist den bisher angewandten Methoden und Injektionssystemen der Lokalanästhesie (Leitungs- und Infiltrationsanästhesie) signifikant überlegen.
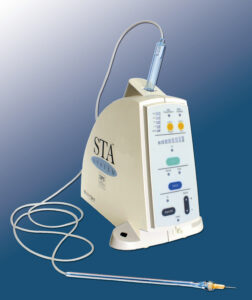
Neben den mechanischen Injektionssystemen zur manuellen Applikation von Anästhetikum stehen heute auch ausgereifte elektronisch gesteuerte Injektionshilfen für die intraligamentäre Einzelzahnanästhesie zur Verfügung, z. B. das STA-System. Eingeführt wurde das Verfahren The Wand 1997, von Hochman weiterentwickelt und ist heute als STA-System = SingleToothAnesthesia-System (Hochman 2007) auch in Deutschland verfügbar (Abbildung 4).
Abb. 4: Elektronisch gesteuertes STA-System.
Im Vergleich der manuellen ILA-Spritzensysteme mit der elektronisch gesteuerten STA-Injektion sind die Grundprinzipien der intraligamentalen Injektion, vor allem die Positionierung der Kanüle im Parodontalspalt, identisch. Die intraligamentäre STA-Technik weicht von dem klassischen Vorgehen ab, weil bei ihr eine dynamische Druckmessung in Echtzeit mit Feedback-Mechanismus erfolgt, um sowohl die exakte Kanülenpositionierung innerhalb des parodontalen Ligaments zu sichern als auch ein einwandfreies Funktionieren des Gerätes zu garantieren. Beim STA-Modus wird das Anästhetikum mit einer Geschwindigkeit von 0,005 ml/s appliziert, d. h. 0,2 ml in 40 Sekunden. Der dadurch aufgebaute Injektionsdruck ist so gering, dass ungewünschte Effekte, z. B. Drucknekrosen oder Elongationsgefühl nach Abklingen der Analgesie, ausgeschlossen werden können. Während der gesamten Injektionszeit erfolgt eine dynamische Druckmessung der Gewebedichte in Echtzeit (real-time dynamic pressure sensing = DPS) zur physikalischen Führung der Kanülenspitze in das intraligamentale Zielgewebe.
Schlussfolgerung
Für die behandelnden Zahnärztinnen/Zahnärzte bietet die intraligamentäre Anästhesie (IL-A) gegenüber den konventionellen Methoden der Lokalanästhesie signifikante Vorteile bei der Behandlung einzelner Zähne. Bei zeitlich ausgedehnten und großflächigen dentoalveolären operativen Eingriffen sollte weiterhin eine andere Anästhesiemethode gewählt werden.
Kritisch betrachtet ist die IL-A den genannten konventionellen Methoden zumindest ebenbürtig. Die Tatsache, dass der Anästhesieeffekt der intraligamentären Anästhesie etwa zeitgleich mit der Behandlung endet und die IL-A auf den behandelten Zahn begrenzt ist, stellt einen besonderen Vorteil mit Blick auf die Dispositionsfähigkeit der behandelten Patienten dar. Besonders günstig ist die Anwendung dieser Lokalanästhesie-Methode bei Risikopatienten mit kardiovaskulären Erkrankungen sowie bei Patienten mit hämorrhagischer Diathese und unter Antikoagulatienbehandlung. Auch bei Kindern und Patienten mit geistiger Behinderung bietet die IL-A aufgrund geringerer Schmerzsensationen und einer kürzeren und lokalisierteren Anästhesiedauer Vorteile (Endo et al. 2008, Kämmerer et al. 2010). Sollten Patienten subjektiv nur bei deutlichem Taubheitsgefühl das Gefühl vollständiger Schmerzfreiheit haben, ist eine Infiltrations- oder Leitungsanästhesie indiziert (Endo et al. 2008, Zugal 2001).
Die intraligamentäre Anästhesie ist eine moderne, minimalinvasive und zeitsparende Anästhesiemethode, die ein hohes Maß an Komfort für Patient und Behandler bietet, und überall, wo sie einsetzbar ist, einen stressfreien Eingriff und schnelle uneingeschränkte Teilnahme am aktiven Leben ermöglicht (Kämmerer et al. 2010). Bei Anwendung der intraligamentären Anästhesie als primäre Methode der Lokalanästhesie haben Anwender und Patient einen deutlichen Nutzen im Vergleich mit den konventionellen Lokalanästhesie-Methoden Infiltrations- und Leitungsanästhesie.
Voraussetzung für eine erfolgreiche intraligamentäre Anästhesie ist die Anwendung sensibler Instrumentarien, die Applikation bewährter Anästhetika mit Adrenalin und die sichere Beherrschung der Methode durch den Behandler. Bei ILA-Fortbildungsveranstaltungen ermöglichen praktische Übungen am frischen Schweinekiefer mit aktuellen und obsoleten Instrumentarien es jedem Teilnehmer, sich mit der Anwendung der IL-A vertraut zu machen.
Literatur
Bluttner A, Taubenheim L. Aufklärungspflicht des Zahnarztes: Risiken der Leitungsanästhesie. Zahnärztl Mitt 2009; (99) 5A: 104-106.
Csides M, Taubenheim L, Glockmann E. Intraligamentäre Anästhesie: Grenzen und Komplikationen. Dtsch Zahnärztl Z 2011; 66: 561-569.
Dirnbacher T, Glockmann E, Taubenheim L. Methodenvergleich der Lokalanästhesie – Welche Anästhesieform ist die richtige. Zahnärztl Mitt 2003; 23: 37-44.
Dirnbacher, T, Weber M. Dispositionsfähigkeit der Truppe nach zahnärztlicher Lokalanästhesie. Wehrmed Wehrpharm 2006; 2: 82-84 und 4: 20-26.
Edwards RW, Head TW. A clinical trial of intraligamentary anesthesia. J Dent Res 1989: 68 (7): 1210-1213.
Endo T, Gabka J, Taubenheim L. Intraligamentary anesthesia: benefits and limitations. Quintessence Int 2008; 39(1): e15-25.
Glockmann E, Taubenheim L. Die intraligamentäre Anästhesie.
Georg Thieme Verlag, Stuttgart – New York, 2002.
Glockmann E, Dirnbacher T, Taubenheim L. Die intraligamentäre Anästhesie – Alternative zur konventionellen Lokalanästhesie? Quintessenz 2005 (56) 3: 207-216.
Glockmann E, Taubenheim L. Minimalinvasive Schmerzausschaltung – Intraligamentäre Anästhesie. Zahnärztlicher Fach-Verlag, Herne 2010
Gray RJM, Lomax AM, Rood JP. Periodontal ligament injection: with or without
a vasoconstrictor? Br Dent J 1987 (162) ; 11: 263-265.
Hochman MN. Eine neue Technologie zur Einzelzahnanästhesie und
Weiterentwicklung der intraligamentären Anästhesie. Quintessenz 2007; (58) 3: 301-307.
Huber HP, Wilhelm-Höft C. Auswirkungen der intraligamentären Anästhesie auf
die Zahnbeweglichkeit. Dtsch Zahnärztl Z 1988; 43: 313-316.
Hüttemann RW, De Felice W. Untersuchung zur Druckkraft bei der Lokalanästhesie. ZWR Deutsch Zahnärzteblatt 1985 (94) 8: 628-631.
Kämmerer PW, Shabazfar N, Al-Nawas B. Zahnextraktionen unter
intraligamentärer Anästhesie. Dent Implantol 2010; 14 (5): 306-313.
Kaltenbach M, Glockmann E, Taubenheim L. Zahnarzthaftung: Thematisierung
der Risiken und Alternativen der Leitungsanästhesie. Zahnärzteblatt RLP 2006; 9: 68-70.
Kaufman E, Weinstein P, Milgrom P. Difficulties in achieving local anesthesia. J Am Dent Assoc 1984; 108: 205-208.
LG Berlin, 6 O 386/05 vom 12. April 2007.
LG Tübingen, 8 O 64/08 vom 29. Sept. 2010.
OLG Frankfurt, 8 U 251/05 vom 13. Juni 2006.
OLG Koblenz, 5 U 41/03 vom 13. 05. 2004. VersR 2005, 118 und MedR 2005, 502.
Patientenrechtegesetz (§630 BGB)
Plagmann H-Chr, Jagenow U. Tierexperimentelle Studie zur Reaktion der
desmodontalen Gewebe auf intraligamentäre Injektion. Dtsch Zahnärztl Z 1984; 39:, 677-682.
Prothmann M, Claußnetzer N, Taubenheim L, Rossaint R. Systematische
Behandlung von Parodontopathien unter intraligamentärer Anästhesie.
Parodontologie 2009; (20) 2: 139-148.
Rahn R, Shah PM, Schäfer V, Haindl U, Frenkel G. Intraligamentäre Anästhesie mit druckbegrenzeder Spritze. Quintessenz 1987; 8: 1329-1336.
Schwenzer N, Ehrenfeld M. Zahn-Mund-Kiefer-Heilkunde Band 3: Zahnärztliche
Chirurgie 2000 Georg Thieme Verlag, Stuttgart – New York.
Smith GN, Pashley DH. Periodontal ligament injection: Evaluation of systemic
effects.Oral Surg Oral Med Oral Pathol 1983; (56) 6: 571-574.
Stöhr KH. Aufklärungspflicht in der Zahnheilkunde. MedR 2004; 3: 156-160.
Taubenheim L. Haftung bei Nervschädigung durch Leitungsanästhesie. DFZ Der Freie Zahnarzt 2006; 4: 26-28.
Walton RE, Abbott BJ. Periodontal ligament injection: a clinical evaluation. J Am Dent Assoc 1981; 103: 571-575.
Weber M, Taubenheim L, Glockmann E. Schmerzausschaltung vor indizierten
endodontischen Behandlungen. ZWR Deutsch Zahnärzteblatt 2006; 10: 421-433.
Zugal W. Die intraligamentäre Anästhesie in der zahnärztlichen Praxis.
Zahnärztl Mitt 2001; (91) 6: 46-52.
Autor
Lothar Taubenheim
Medizinjournalist VMWJ
Am Thieleshof 24, D-40699 Erkrath
E-Mail: LT.Lothar.Taubenheim@t-online.de